A betegség kezelése a tudományos álláspont szerint egy életen át tartó elkötelezettséget jelent rendszeres vércukorszint-ellenőrzéssel, egészséges étkezéssel, rendszeres mozgással, esetleg gyógyszeres kezeléssel.
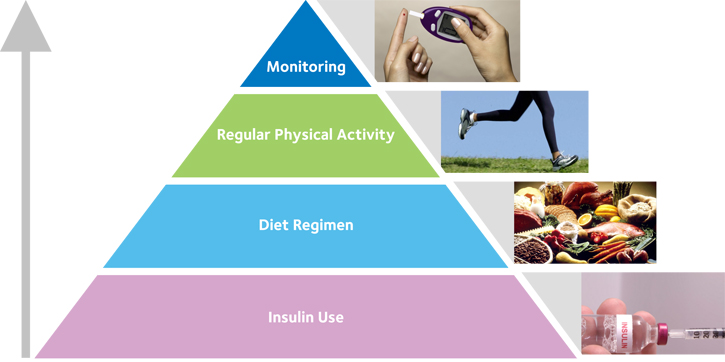
A 2-es típusú cukorbetegség kezelésének a célja, hogy a vércukorszint, amennyire lehet, megközelítse a normál értéket, amivel megelőzhető a szövődmények kialakulása. Ha túlságosan nagy falatnak tűnik az Ön számára a cukorbetegség kezelése, fontos, hogy lépésről-lépésre nézzen szembe a feladattal, és tudja, hogy nem Ön az egyetlen ezzel a bajjal. A cukorbetegség kezelésében szorosan együtt fog tudni működni orvosával, esetleg egy dietetikussal (táplálkozási szakember) is. A vércukorszint folyamatos ellenőrzése A kezelési tervtől függően szükségessé válthat, hogy a vércukorszintet a szükséges gyakorisággal (naponta vagy néhány havonta) ellenőrizze és az eredményeket rögzítse. Ez a rendszeres ellenőrzés az egyetlen módja annak, hogy meggyőződjön arról, hogy vércukorszintje a kívánt tartományon belül mozog.
A VÉRCUKORSZINTET BEFOLYÁSOLÓ TÉNYEZŐK A vércukorszint kiszámíthatatlannak tűnő módon változékony, ismertek viszont azok a hatások, amelyek befolyásolják.
Étkezés. Az, hogy mit és mennyit eszik, befolyásolja a vércukorszintet. A vércukorszint jellemzően étkezés után egy-két órával a legmagasabb. Fizikai aktivitás. A mozgás csökkenti az izmok inzulinigényét, így minél aktívabb életet él, annál alacsonyabb lehet a vércukorszintje.
Gyógyszerek. Sok gyógyszer befolyásolja a vércukorszintet, ezáltal időről időre felül kell vizsgálni a cukorbeteg által szedett összes gyógyszert ebből a szempontból.
Betegségek. Egy megfázás vagy más betegség a szervezetben olyan hormonok felszabadulásához vezethet, amelyek emelik a vércukorszintet.
Alkohol. A máj az alkohol lebontásához glükózt használ fel, amelyet külső glükózforrás hiányában saját raktára terhére biztosít. Emiatt az alkohol önmagában fogyasztva kimerítheti a máj glükózraktárát, amivel órákra csökkentheti a vércukorszintet. Ez veszélyes mértéket általában csak alultáplált egyéneken illetve 1-es típusú cukorbetegeken érhet el. Az alkohol ugyanakkor energiahordozó, ezért szénhidrátgazdag (a szénhidrátok cukrokból állnak) táplálékkal együtt fogyasztva az alkohol tovább növeli a kalóriabevitelt, így növeli a vércukorszintet. Jelentős mennyiségű alkohol (fent említett összetett hatása miatt) kiszámíthatatlanná teszi a vércukorszintet csökkentő gyógyszerek hatását, cukorbetegségben tehát különösen fontos az alkoholfogyasztás mérséklése.
Stressz. Huzamosabb ideig fennálló stressz hatására a szervezetben felszabaduló hormonok (adrenalin, noradrenalin) gátolják az inzulin hatását és növelik a vércukorszintet. Nők esetén a hormonszint változása. A női hormonok szintjének változása a menstruációs ciklus során befolyásolhatja a vércukorszintet, ez különösen feltűnő lehet a menstruáció előtti héten. A gyógyszerelésen gyakran menopauza után is változtatni kell. A napi vércukorszint monitorozás mellett orvosa javasolhat rendszeres glikozilált hemoglobin (A1C) vizsgálatot, hogy felmérje a megelőző két-három hónapbeli átlagos vércukorszintet. Az egyszerű vércukorszint mérésnél a glikozilált hemoglobin meghatározás jobban jelzi, összességében mennyire megfelelő a cukorbetegség kezelésre.
Ha Ön cukorbeteg lett, nem kell attól tartania, hogy egész életében unalmas, ízetlen ételeket kell fogyasztania, mindössze alacsony szinten kell tartania étrendjében a kalóriadús élelmiszereket (főleg az édességet) és mérsékelt szinten az állati eredetű termékeket. Tulajdonképpen ez olyan diéta, amely a család egészséges tagjai számára is a legkedvezőbb. Ettől függetlenül nem könnyű megtanulni, miből mennyit ehet, és főleg nem könnyű azt következetesen megtartani. Ehhez dietetikusok nyújthatnak Önnek segítséget.
Mindenkinek szüksége van a rendszeres aerob (fokozott pulzus- és légzésszámot okozó) tornára, ami alól a 2-es típusú cukorbetegek sem kivételek. Kérje ki orvosa véleményét a mozgással kapcsolatosan, ezt követően válasszon egy vagy néhány olyan tevékenységet, amit Ön is élvez (pl. gyaloglás, úszás, biciklizés)! A legfontosabb, hogy a mozgás a napirend részévé váljon. Célozzon meg legalább 30 perces sportolást a hét minden vagy legalábbis a legtöbb napjára! Gondoljon arra, hogy a mozgás természetes módon csökkenti a vércukorszintet! Abban az esetben, ha egy ideje már nem mozgott rendszeresen, kezdje lassan és csak fokozatosan növelje a terhelést. Különösen fontos a fokozatosság abban az esetben, ha Ön inzulint kap. Ebben az esetben vigyázzon azokkal a sportokkal, amelyekben rosszulléte esetén megsérülhet vagy más módon veszélybe kerülhet (pl. úszás)! Gyógyszeres kezelés Bár egyes 2-es típusú cukorbetegeknél elegendő a megfelelő étrend és életmód betartása, sok esetben szájon át szedhető gyógyszerekre, illetve inzulinra van szükség. Sok szájon át adható gyógyszer áll rendelkezésre a 2-es típusú cukorbetegség kezelésére. Egyes gyógyszerek serkentik az inzulintermelést, mások gátolják a májban a glükóz előállítását illetve felszabadítását raktározott formájából (glikogén), és vannak olyanok is, amelyek gátolják a cukrok felszívódását a bélből.
A legmodernebb szerek a sejtek inzulinnal szembeni érzékenységét fokozzák. Előrehaladott esetben szükség lehet inzulinkezelésre is. Mivel a gyomorban levő enzimek lebontják a szájon át bevitt inzulint, ezért azt injekció útján kell a szervezetbe juttatni. A bejuttatás többféleképpen történhet: hagyományos tűvel és fecskendővel, egy inzulinadagoló "pen" segítségével (ami úgy néz ki, mint egy golyóstoll), valamint inzulinpumpával. Ez a pumpa egy mobiltelefon nagyságú, a testen kívül hordható készülék, melynek inzulintartályát egy cső köti össze egy a bőr alá beültetett katéterrel. A pumpát úgy programozzák, hogy automatikusan meghatározott mennyiségű inzulint juttasson a has bőre alá. A beadandó mennyiség természetesen változtatható az étkezések illetve a mozgás függvényében. Számos típusú inzulinkészítmény áll rendelkezésre, vannak gyors és rövid hatású, közepesen gyors és közepesen hosszú hatású, elnyújtott hatású, valamint kevert készítmények. Napjainkban az USA-ban már forgalomban van por alakú inhalációs (belégzésre szánt) inzulin is, ami a tüdőn keresztül szívódik fel a vérbe. Az inhalációs inzulin gyors hatású és általában étkezés előtt alkalmazandó. Ezzel persze csak a rövid hatású inzulin váltható ki. Az, hogy az Ön esetében milyen gyógyszerre van szükség, sok tényező függvénye (vércukorszint, életmód, más egészségügyi problémák jelenléte). Előfordulhat, hogy orvosa kombinálni fogja a fenti szereket.
Összefoglalva elmondható, hogy az alábbiak alkalmazása javasolt cukorbetegség kezelése során
Diéta és testmozgás: a 2-es típusú cukorbetegség kezelésének alapja. Célja normalizálni a testsúlyt olyan étrend segítségével, melyben a szénhidrátok, zsírok és fehérjék megfelelő arányban vannak jelen. 1-es típusú cukorbajban fontos az inzulinkezelés és a diéta összehangolása.
Orális antidiabetikumok: A tabletták csak a 2-es típusú cukorbetegség kezelésében játszanak szerepet. Egyes típusaik az inzulinérzékenységet fokozzák, mások az inzulintermelést, egy harmadik csoport a szénhidrátok felszívódását lassítja.
Inzulin: Az inzulinkezelés beállítása felelősségteljes, különös ismereteket igénylő szakorvosi feladat. A mai kiváló készítmények mellett a beteg kilátásai jelentősen javultak. Az inzulin bejuttatása a szervezetbe napjában több alkalommal a bőr alá adott injekcióval történik. Egyes esetekben lehetőség van az inzulint a bőr alá folyamatosan adagoló pumpa alkalmazására. Az alternatív bejuttatási módok (pl. belélegzés) még kísérleti fázisban vannak.
A cukorbetegség az orvostudomány jelenlegi álláspontja szerint még nem gyógyítható betegség. A kezelés élethosszig tart, a vércukor megfelelő szinten tartásával a beteg életkilátásait meghatározó szövődmények megelőzését jelenti. Az egyre korszerűbb tabletták, inzulinok és adagolási módszerek térhódításával a betegek kezelése és így együttműködési készsége jelentősen javult, mely egyre javuló életkilátásokat is von maga után.
Az 1-es típusú cukorbetegség inzulinhiányos állapot, ezért a kezelést annak pótlása jelenti. A korszerű inzulinkezelés lehetővé teszi, hogy a kezelés a lehető legjobban illeszkedjék a páciens életviteléhez.
Az 1-es típusú cukorbetegség kezelésének célja egyrészt a heveny, életet veszélyeztető anyagcsere felborulásának, a ketoacidózisnak a kivédése, másrészt pedig a hosszú távú szövődmények megelőzése. Számos nagy vizsgálat igazolta, hogy szoros anyagcserekontrollal a szövődmények kialakulása megelőzhető. Ehhez a kezelés három alapvető összetevőjét, az étrendet, a testmozgást és az inzulinkezelést kell összhangba hozni. Ezt a három komponenst lovakként ábrázolja az amerikai Joslin emlékérem, melyeket a hátukon állva hajt a páciens. Ezt az érmet kapják azok a cukorbetegek, akiknél a betegség 50 éve fennáll, és ezzel együtt igazoltan szövődménymentesek. És kapott már diabeteses ilyen érmet, tehát igenis van lehetőség a betegség kordában tartására!
Étrend
1-es típusú cukorbetegségben az étrend összetétele nem kell, hogy számottevően különbözzön attól, mint amit egy hasonló korú és testsúlyú nem cukorbeteg személynek egészséges étrendként javasolnánk. Az elfogyasztott ételnek fedeznie kell a tápanyag- és energiaszükségletet, ezen kívül a kívánatosnál alacsonyabb testsúly esetén némi energiatöbbletet. Túlsúly esetén pedig az energia-bevitelt kell csökkenteni.
Tápanyag-összetétel szempontjából szövődmények nélküli cukorbeteg számára ugyanazt tudjuk javasolni, amit mindenki másnak: a bevitt energia több mint felét szénhidrátból célszerű fedezni, a zsírbevitel ne haladja meg a 30, a fehérje a 20%-ot. Ezen belül előnyben részesítendőek az alacsony glikémiás indexű (a vércukrot lassabban emelő) szénhidrátok, a zsírok közül pedig a többszörösen telítetlen zsírsavakat tartalmazóak (növényi zsiradékok, halolaj). Fontos a megfelelő rostbevitel is.
Amiben az étrend mégis különbözik, az leginkább az előre tervezés. Az étel szénhidrát-tartalma csak akkor tud beépülni a szervezetbe, ha megfelelő mennyiségű inzulint is beadnak mellé. A kezelési lehetőségek bővülésével egyre inkább lehetőség van arra, hogy az inzulinkezelést alakítsuk az életmódhoz és az étrendhez, nem pedig fordítva, de bizonyos szabályokat mindenképpen be kell tartani. Az ennivaló szénhidrát-tartalmának arányban kell lennie a beadott inzulinnal, mert ha az inzulin túl sok, a vércukor az élettanilag kívánatos tartomány alá esik. Ekkor rosszullét vagy akár eszméletveszés is bekövetkezhet. Ha viszont a bevitt szénhidrát túl sok, a vércukor magasra szökik. Ez alapján egyértelmű, hogy egy cukorbetegnek nem csak azt kell tudnia, mikor eszik, hanem azt is, hogy mit, sőt azt is, hogy az adott étel mennyi szénhidrátot tartalmaz, valamint azt is, hogy az adott szénhidrátmennyiséghez mennyi inzulin adása szükséges.
Táplálkozás
A szervezet inzulinérzékenysége - egyébként egészségesekben is - napszaki ingadozást mutat: A legmagasabb délben, a legalacsonyabb reggel, vacsoraidőben pedig az előző kettő között van. Ez azt jelenti, hogy a legnagyobb mennyiségű szénhidrátot délben célszerű fogyasztani, míg a legkevesebbet reggel. Az étkezések száma és elosztása, a pontos mennyiségek megtervezéséhez fontos a diabetológus orvos, dietetikus team segítségének igénybe vétele. A rendszeresség, a sok számolgatás elsőre bonyolultnak tűnik, de 1-2 hét gyakorlás után szinte automatikussá válik. Megszokott ételeink szokásos adagját mérjük le diétás mérlegen, majd tápanyagtáblázat segítségével határozzuk meg energia- és szénhidrát tartalmát. Hamarosan már ránézésre megfelelő pontossággal képesek leszünk ezt megmondani. Azért, ha csak lehet, mérni kell, és évente egyszer érdemes egy intenzívebb "mérős" hetet tartani a szemmérték megfelelő beállításához.
Az 1-es típusú cukorbetegség kezelése inzulin adása nélkül nem képzelhető el. Rendszerint létezik ugyan a betegség felfedezése után egy időszak, amikor nagyon kevés inzulinra van szükség. A betegséget nehezen elfogadó személyekben ilyenkor kétely ébredhet a diagnózis helyessége, illetve az inzulinkezelés szükségessége felől. Ezt az időszakot remissziónak (angol nyelvterületen honeymoonnak, azaz mézesheteknek) nevezik. Létrejöttének magyarázata az, hogy a cukorbetegség tüneteinek felléptekor még nem pusztult el a teljes â-sejt állomány, de a meglevő sejtek működését a nagyon magas vércukorszint gátolja. A vércukorszint normalizálása után ezek a sejtek ismét működni kezdenek, és a saját inzulintermelés miatt kevesebb külső inzulinbevitelre lesz szükség. Ez az állapot hetekig, hónapokig tarthat, de a szigetsejtek pusztulását előidéző folyamat sajnos nem áll meg, és a teljes pusztulás teljes inzulinhiányhoz fog vezetni. Ezért fontos a folyamatos vércukor-önellenőrzés és az inzulinkezelés fenntartása.
Az inzulinkezeléssel kapcsolatban fontos tudni, hogy az inzulin egy fehérje, így szájon át nem adható, mert a fehérjéket bélrendszerünkben egyszerűen megemésztjük, azok lebomlanak. Ezért van szükség a szúrásra, így juttatható be a hiányzó hormon a szervezetbe lebomlás nélkül.
Ahány beteg, annyi inzulinkezelési séma?
Többféle inzulinkezelési séma létezik, a gondozó diabetológus megpróbálja a páciens életvitelének leginkább megfelelőt kiválasztani. A változó életvitelhez legjobban az ún. intenzifikált (vagy intenzív) kezelési forma illeszkedik. Ilyen kezelés mellett naponta egyszer vagy kétszer történik ún. bázisinzulin adása, valamint a főétkezésekhez rövid hatású inzulin adása. Bázisinzulinnak nevezik azt az elhúzódó felszívódású készítményt, ami az alap (szénhidrátbevitel nélküli) inzulinszükségletet biztosítja. Ilyen készítmények az ún. NPH (neutrális protein Hagedorn) inzulinok, amelyben az inzulin felszívódását magas cink- és fehérje-tartalmú szuszpenzió nyújtja el. Ezeknek a hatástartama 16-18 óra, és körülbelül 6-8 óra után kisebb csúcshatással rendelkeznek. Újabban forgalomba kerültek tartós hatású inzulin-analógok is, ahol magának az inzulinmolekulának változtatták meg úgy a szerkezetét, hogy a bőr alól lassabban és egyenletesebben szívódjon fel. Ezek a készítmények közel 24 órás hatástartamúak, csúcshatással nem kell számolni.
A főétkezésekhez adott inzulin lehet reguláris inzulin vagy inzulin-analóg. A reguláris inzulin (az az inzulin, amit a hasnyálmirigynek kellene termelni) a bőr alatti kötőszövetben hatos csoportokba rendeződik, ami a felszívódást elnyújtja. Ennek az inzulinfajtának a hatástartama 6-8 óra, míg csúcshatása 1 óra körül van. Ez azt jelenti, hogy a beadás és az étkezés megkezdése között mintegy fél órát kell várni, hogy elkezdjen felszívódni. A 6-8 órás hatástartam miatt a főétkezés után nagyjából 3 órával ún. kisétkezésre (a főétkezésnél alacsonyabb szénhidrát-tartalmú étkezésre - tízóraira, uzsonnára, utóvacsorára) is szükség van. Az egymásba érő hatásgörbék miatt az étkezések időpontja viszonylag kötött.
Rugalmasabban kezelhetőek az inzulin-analógok, amelyeknél a molekulát úgy változtatták meg, hogy ne rendeződjön hatos csoportokba, így felszívódása azonnal megkezdődhet, és hatástartama sem hosszabb 1,5-2 óránál. Ez azt jelenti, hogy az inzulin beadása után nem kell várni, és kisétkezésekre sincs szükség. Intenzív inzulinkezelés esetén az étkezésekhez beadott inzulin mennyiségét a páciens változtathatja a tervezett szénhidrát bevitel és testmozgás, valamint az aktuálisan mért vércukorérték függvényében. Ahhoz, hogy erre képes legyen, nagyon fontos a betegoktatás, amelynek során a gondozó team és a beteg együtt feltérképezik, melyik napszakban mekkora étkezéshez mennyi inzulin szükséges, és ezt hogyan befolyásolja a fizikai aktivitás.
Az intenzív inzulinkezelés előnyeit nem mindenki képes kihasználni, ilyenkor lehetőség van úgynevezett fix adagú inzulinadagolásra. Fix adagolás mellett viszont az életmódot (étkezéseket, fizikai aktivitást) kell az inzulinhoz igazítani, és a változtatásokra nemigen van lehetőség. Ezért ezt fiatal, aktív 1-es típusú cukorbetegeinknél nem szívesen alkalmazzák.
Testmozgás
A fizikai aktivitás az inzulinhatást fokozza, úgy is mondják, hogy potencírozza. Vagyis ugyanakkora inzulinadag jobban csökkenti a vércukrot. Ezért ezt a tényezőt is figyelembe kell venni az anyagcsere-beállítás során. A nagyobb fizikai aktivitás lehetőség szerint tervezett legyen. A megelőző és az utána levő étkezés során az inzulinadagot csökkenteni és/vagy a szénhidrátbevitelt növelni szükséges. Hogy mennyivel? Ez még azonos sporttevékenység esetén is egyénről egyénre változik. A szokásos tevékenységek esetén első alkalommal körülbelül 10%-os változtatások javasolhatóak, majd mérni, mérni és mérni kell. Csak így derülhet ki, hogy a fizikai aktivitás vércukorcsökkentő hatása mennyi inzulincsökkentéssel védhető ki. Ami fontos, hogy mindig legyen kéznél ismert mennyiségű szénhidrátot tartalmazó szénhidrátcsomag (10-15 g szénhidrát), amellyel vércukor-esés esetén közbeléphetünk. Ez lehet egy falat keksz, kis csoki vagy egyéb ismert harapnivaló. A sport megkezdése előtt nagyon fontos a vércukormérés. 6,0 mmol/l érték alatt a hipoglikémia esélye nagy, ezért további szénhidrátbevitel és ismételt mérés szükséges. 14 mmol/l érték felett sporttevékenység szintén nem javasolt, mert ez nem megfelelő inzulinhatásra utal, és ilyenkor a mozgás akár tovább is emelheti a vércukorszintet, mert az aktivitás hatására a raktárakból előjön a cukor, de az izomsejt nem megfelelő inzulinhatás esetén nem képes azt felvenni.
Ne felejtsük el, nem csak a sportjellegű tevékenység befolyásolhatja az anyagcserét, hanem például az intenzív házimunka is (tavaszi nagytakarítás, ablakmosás, favágás).
Tartsuk szem előtt, saját anyagcseréjéért mindenki maga felelős! Az orvostól, a dietetikustól, a szakápolótól megkaphatjuk mindazokat az ismereteket, amelyekre szükségünk van, de az év 365 napján nem foghatják kezünket, meg kell tanulnunk a szabályokat saját magunkra adaptálni és alkalmazni. Ehhez pedig mérni kell! Minden új ételnek a szénhidrát-tartalmát, minden új tevékenységnek a vércukorra gyakorolt hatását.
2-es típusú diabéteszben az elsődleges gond nem az inzulin hiánya, ezért lehetőség van gyógyszeres kezelésre. A készítmények fokozhatják az inzulin-elválasztást, csökkenthetik az inzulinrezisztenciát vagy elnyújthatják a szénhidrát-felszívódást.
KEZELÉS SORÁN ALKALMAZOTT GYÓGYSZEREK
Biguanidok - metformin
A metformin a biguanidoknak nevezett gyógyszercsoportba tartozik. A csoport alapvegyülete a
kecskerutából származik, melyet már évszázadokkal ezelőtt használtak a
cukorbetegség kezelésére. Ebből a gyógyszercsoportból ma lényegében csak a
metformint alkalmazzák. Forgalomban van még a buformin, de ennek hatékonysága jócskán elmarad a metforminétól, súlyos mellékhatások viszont gyakrabban lépnek fel. A metformin az utóbbi évtizedben az elhízott 2-es típusú cukorbetegek kezelésében az elsőként választandó szerré vált. Ennek oka, hogy egy 20 éven át végzett vizsgálat során a vércukor csökkentésén túlmutató előnyös tulajdonságokat találtak, különösen a késői nagyér-szövődmények és a testsúlyra gyakorolt hatás terén. A metformin az inzulinrezisztenciát csökkenti, azaz az inzulin hatékonyságát segíti elő. Önmagában alkalmazva rendszerint nem csökkenti a vércukrot a normál tartomány alá, így nem kell tartani például attól, hogy sportolás közben leesik a vércukor. Szedése mellett tehát bátran mozoghatunk anélkül, hogy többletszénhidrátot kellene bevinnünk. Kismértékben csökkentheti az étvágyat, ami nem kedvezőtlen. Kedvező a hatása a vérzsírokra és a vér túlzott alvadékonyságára is.
A szedés első hetében okozhat átmeneti hasmenést, ettől nem kell megijedni, ez a gyógyszer szedésének abbahagyása nélkül is általában magától szűnik. Hogy ez a mellékhatás minél kevésbé legyen súlyos, az adagolást rendszerint kis adaggal (napi 1x500 mg) kezdik, és a hasmenés abbamaradása után fokozatosan emelik fel a szükséges dózisra. A napi céldózist rendszerint két vagy három részletben kell szedni, a főétkezések első falatjával. Ha valamilyen okból koplalnunk kell, a gyógyszert se vegyük be.
A biguanidok extrém ritka, de súlyos mellékhatása lehet az ún. laktát-acidózis, amikor tejsav szaporodik fel kóros mennyiségben a vérben. Ez a mellékhatás metformin mellett alig fordul elő, akkor sem váratlanul, hanem valamilyen kiváltó tényező hatására. A leggyakrabban ez lázas betegség lehet. Ilyenkor metformin tartalmú gyógyszerünket hagyjuk ki, és forduljunk kezelőorvosunkhoz. Az érpályába adott röntgen-kontrasztanyagok befolyásolhatják a metformin ürülését. Ezért ha ilyen vizsgálatra kerül sor, a metformint előtte 48 órával ki kell hagyni. Ilyen vizsgálatok közé tartozik a vesefestés (pyelographia), a CT és a különböző érfestések (angiographiák).
Acarbose
Az acarbose a szénhidrátok bontását lassítja a bélben, így azok felszívódása elhúzódik, a vércukor lassabban emelkedik, ezért azt a betegek károsodott inzulin-elválasztása is követni tudja. A szénhidrátokat bontó egyik enzimet gátolja időlegesen a bélfalban. Szedése mellett testsúlygyarapodás nem várható, a fogyás nem ütközik nehézségbe, ezért túlsúlyos cukorbetegek számára szedése igen kedvező. Inkább az étkezés utáni vércukorértéket befolyásolja. Önmagában adva akkor igazán hatékony, ha közel normális éhgyomri vércukor mellett, étkezés után jelentős emelkedést tapasztalunk. Szedése a főétkezés első falatjával történik. Kellemetlen mellékhatása lehet, hogy a le nem bomlott szénhidrátok a vastagbélbe kerülve bakteriális erjedésen mennek át, s ez a folyamat gázképződéssel jár. Hogy ez a bélgáz-képződés ne legyen elviselhetetlen, rendszerint kis adaggal érdemes kezdeni a kezelést, és fokozatosan emelik, hogy a szervezet alkalmazkodni tudjon a gyógyszerhez.
A gyógyszer a bélcsatornából nem szívódik fel, ezért súlyos mellékhatása nincs. Önmagában nem csökkenti a normál tartomány alá a vércukrot. Ha kombinációban alkalmazzák az inzulinnal vagy szulfanilurea típusú gyógyszerrel, és alacsony vércukor (hipoglikémia) fordul elő, figyelembe kell venni a szénhidrátbontás gátolt voltát, azaz a vércukor korrekciója csak szőlőcukorral lehetséges, ami lebomlás nélkül szívódik fel a tápcsatornából.
Szulfanilureák
Az inzulin csökkent hatékonyságát a szervezet saját inzulintermelésének fokozásával is ellensúlyozhatjuk. A legelterjedtebb ilyen gyógyszercsoport a szulfanilureák csoportja. Az ide tartozó, forgalomban levő vegyületek a glibenclamid, a gliclazid, a glimepirid és a gliquidon. Ezek a szerek a hasnyálmirigy béta-sejtjeinek inzulin-elválasztását serkentik. Ezért csak addig hatékonyak, amíg van működő béta-sejt. A 2-es típusú cukorbetegség előrehaladásával előfordulhat, hogy ezek a sejtek "kiégnek", nem serkenthetőek.
A szulfanilureákat reggeli, ritkábban reggeli és vacsora előtt kell bevenni, az étkezés megkezdése előtt mintegy fél órával. Délben nincs értelme újabb gyógyszeradag bevételének, mert a reggeli gyógyszer hatása még bőven tart, bármelyik készítményt is szedjük. Ezekre a gyógyszerekre különösen jellemző, hogy csak akkor vegyük be őket, ha enni is fogunk, mert az inzulin-elválasztást mindenképpen serkenteni fogják, és étkezés nélkül a vércukor leesik (hipoglikémia). Szedésük mellett kisétkezésre (tízórai, uzsonna) is szükség lehet, különösen glibenclamid mellett. Hatásuk elhúzódó, ezért az általuk okozott hipoglikémia is elhúzódó lehet. Az előírt adag nem változtatható szabadon, a kezelőorvossal történő konzultáció nélkül. Ezért ha szulfanilurea szedése mellett tervezünk jelentősebb testmozgást, gondoskodnunk kell megfelelő pótlólagos szénhidrátbevitelről, a tervezett testmozgás intenzitásának megfelelően.
Glinidek
A glinidek a szulfanilureákhoz hasonló vegyületek, ugyanúgy a béta-sejtek inzulintermelését fokozzák, de hatásuk hamarabb alakul ki, és rövidebb ideig tart, lényegében egy főétkezés idejéig. Szlogenjük: "veszem, ha eszem", azaz ha véletlenül kimarad egy étkezés, akkor sem kell alacsony vércukortól tartani, ha a gyógyszert nem vesszük be. Magyarországon a repaglinid és a nateglinid van törzskönyvezve. Rövidebb hatástartamuk miatt kisétkezésekre (tízórai, uzsonna) nincsen szükség, és hipoglikémia is kisebb valószínűséggel alakul ki. Megfelelően beállított adagolás mellett testsúlygyarapodástól nem kell tartani.
Thiazolodinenionok (glitazonok)
Ezek a gyógyszerek a közelmúltban kerültek bevezetésre, Magyarországon a rosiglitazon van forgalomban. A szervezet inzulinérzékenységét fokozzák, elősegítik az inzulinhatást a zsír- és izomszövetben, így lehetővé teszik, hogy a megtartott inzulintermelés elegendő legyen. Ezek a szerek így a cukorbetegséget kiváltó alapelváltozást korrigálják. A glitazonokat naponta egyszer vagy kétszer kell szedni étkezéskor, azaz koplaláskor kihagyandóak. Mellékhatásként ritkán előfordulhat fejfájás, arra hajlamosaknál vízvisszatartás (ödéma), esetleg testsúlygyarapodás. Ezek a mellékhatások rendszerint jól kontrollálhatóak. A kezelés várható előnye miatt nem célszerű a gyógyszerszedés abbahagyása, ha panaszunk lenne, inkább konzultáljunk kezelőorvosunkkal. Az egyik korábbi, forgalomból kivont készítmény esetében ritkán előfordult májkárosodás. Ettől az újabb készítmények esetében nem kell tartani, de a májfunkciót célszerű rendszeresen ellenőrizni.
Gyógyszerkombinációk
Az ismertetett öt gyógyszercsoport tagjai egymással és a rosiglitazon kivételével inzulinnal is szabadon kombinálhatóak. Egy gyógyszercsoport több tagjának együttes alkalmazása (pl. kétféle szulfanilurea szedése) viszont nem jár hatásnövekedéssel, csak a mellékhatások számának gyarapodásával, ezért értelmetlen.
Hazánkban egyetlen fix antidiabetikum-kombináció (egy tablettában két hatóanyag) létezik, ez a rosiglitazon és a metformin kombinációja, amely három hatáserősségben került forgalomba. A két szer két ponton támadva csökkenti az alapproblémát jelentő inzulinrezisztenciát, és a metformin képes ellensúlyozni a rosiglitazon esetleges testsúlynövelő hatását.
A gyógyszeres kezelés túlsúlyos, 2-es típusú cukorbeteg esetén rendszerint metforminnal vagy acarbossal indul, ez egészíthető ki glitazonnal, szulfanilureával vagy gliniddel. Ha a normális vércukorérték 2-3 gyógyszerből álló kombináció maximális adagjával sem érhető el, az azt jelzi, hogy a szervezet saját inzulintermelése nem elegendő, inzulinkezelésre kell áttérni, mellyel a következő fejezet foglalkozik.